
本课件介绍了多发性骨髓瘤的鉴别诊断,从多发性骨髓瘤的各种临床症状出发,分别阐述了各种症状的鉴别诊断要点和注意事项,并附有临床病例。通过本课件的学习,可以很好地掌握多发性骨髓瘤的鉴别诊断。
一、概述
多发性骨髓瘤临床表现多种多样,因此误诊率很高。国内对2547例多发性骨髓瘤的统计发现误诊率高达69.1%。
多发性骨髓瘤不同的临床表现均应有相应的鉴别诊断。如不明原因贫血、反应性浆细胞增多症:多克隆,浆细胞少、MGUS、肾病、原发性巨球蛋白血症(Waldenstr?m):骨质、原发性系统性淀粉样变性、POEMS 综合征、重链病、伴发于非浆细胞病的单克隆免疫球蛋白增高、腰痛性疾病、骨转移癌等。
多发性骨髓瘤的变异型有两种:
■孤立性浆细胞瘤(Solitary plasmacytoma)ν
影像上呈现单个溶骨性肿瘤,组织活检为浆细胞瘤,多部位骨髓穿刺正常,一般不伴有单克隆免疫球蛋白增多。
■髓外浆细胞瘤(Extramedullary plasmacytoma)ν
髓外浆细胞瘤是肿瘤发生于骨髓之外的组织器官,组织活检证实是浆细胞瘤。骨髓象正常,骨骼经X 线和/或MRI检查正常(髓外浆细胞瘤晚期发生广泛播散者除外)。
男性多发骨质损害患者应考虑哪些疾病?与多发性骨髓瘤如何
鉴别?
二、多发性骨髓瘤的鉴别诊断
1. 骨痛和病理性骨折
骨质损害是MM 特征性的临床表现之一,大约75%的MM患者在诊断时即有骨骼浸润,如骨痛,溶骨病
变,弥漫性骨质疏松或病理性骨折,几乎所有的患者在临床病程中都会出现骨损害的表现。
许多骨转移瘤(肺癌、前列腺癌、乳腺癌、淋巴瘤)以及甲旁亢都可以出现骨质损害。
■病例资料
患者半年前出现腰痛,为持续性酸痛,3个月前出现下肢无力,站立困难。ESR 90mm/h,?2微球蛋白3.6ug/ml。
6-14BM:全片大量散在或成堆分布骨髓瘤细胞, 粒红两系受抑,巨核细胞未见,血小板不少, 浆细胞占78.5%。
腰椎MRI:T12、腰椎多发异常信号,L4-5,L5-S1锥间盘变性,腰骶部皮下软组织异常信号。
入院前门诊骨髓形态学复查:骨髓增生Ⅲ级,浆细胞占88%,均为幼浆。血、尿固定电泳均未见单克隆免疫球蛋白区带。腹部B超:肝脏多发实性占位,胰头占位,右侧胸水。胸腔穿刺黄色清亮液体450ml,蛋白28.6g/l,糖6.51mmol/l。
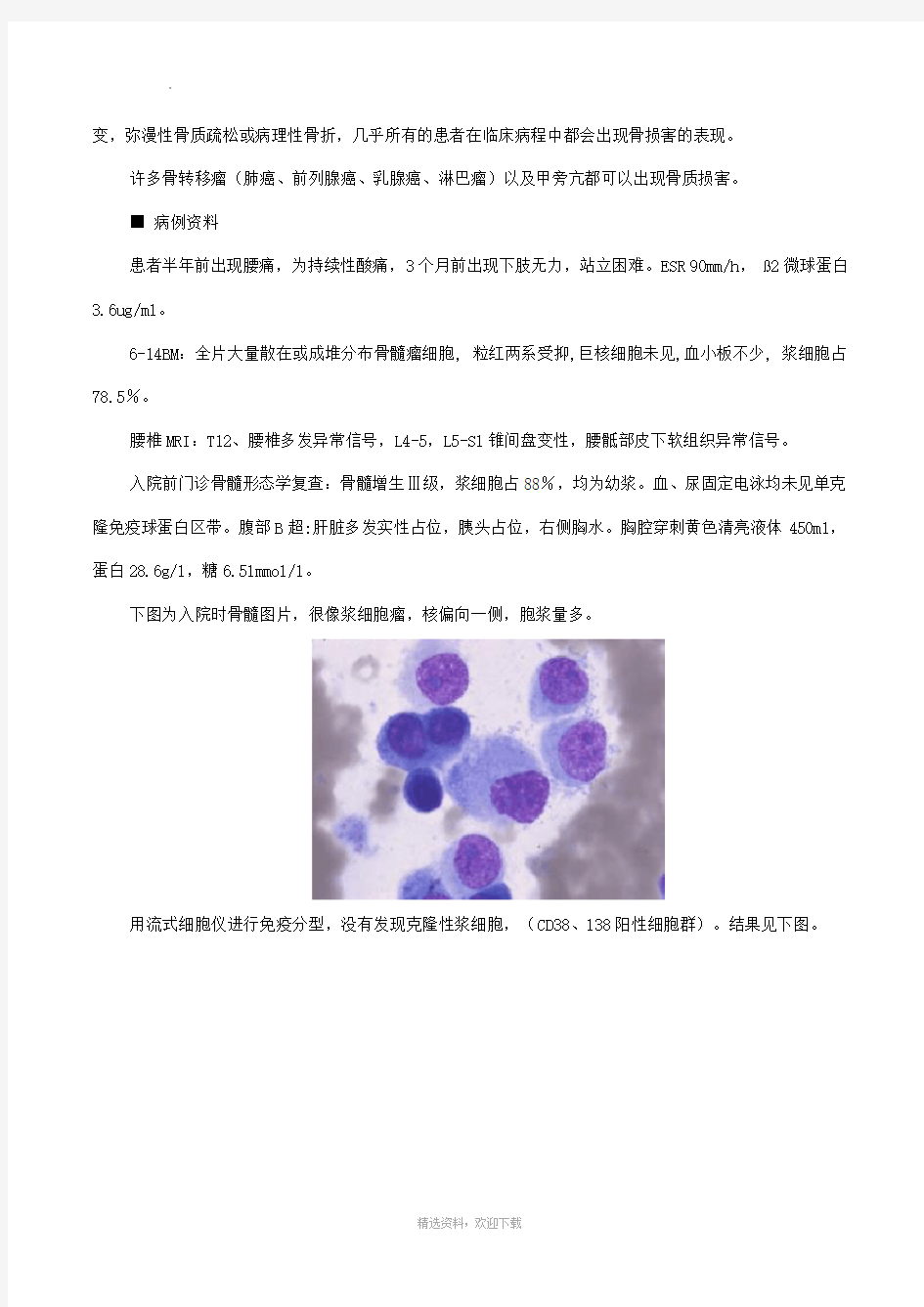
下图为入院时骨髓图片,很像浆细胞瘤,核偏向一侧,胞浆量多。
用流式细胞仪进行免疫分型,没有发现克隆性浆细胞,(CD38、138阳性细胞群)。结果见下图。
典型的多发性骨髓瘤的流式表现为CD138、38双阳性,CD19阴性,CD 17阳性,CD 56明显阳性,见下图。
再次进行穿刺病理,证实为肺腺癌骨转移。
因此,临床上遇见多发骨质损害患者时,女性患者应注意有无乳腺癌,男性患者应注意有无肺癌、前
列腺癌,淋巴瘤,此外还要注意有无甲状旁腺功能亢进。
2. 贫血及出血倾向
贫血是本病的常见临床表现。因贫血发生缓慢,贫血症状多不明显,故以贫血为首发症状就诊者仅占10%-30%,但其发生率在初诊病人达70%以上。邱录贵等报告432例中贫血患者占322例(89.4%)。
出血倾向在本病也不少见。国内一组2547例MM中以出血为首发症状者为171例,占13.8%。
3. 感染
感染是本病常见的初诊表现之一,也是治疗过程中的严重并发症之一,更是病人死亡的主要原因之一。
国内一组2547例MM报告中,以发热为首发症状者210例,占16.9%,而1058例MM病人的各部位感染并发症占38.7%。
4. 肾脏损害
50%的患者早期即出现蛋白尿、血尿、管型尿。大约20%的骨髓瘤患者仅有本周蛋白尿。在所有的MM 中,近半数患者可发展为肾衰,25%的病人死于肾功能衰竭,是仅次于感染的第二大死亡原因。
患者往往因浮肿、多尿、腰痛就诊,查尿常规和血生化发现蛋白尿和/或血尿、管型尿,血尿素氮增高,血肌酐增高,因而有些病例开始往往被误诊为慢性肾炎、肾病综合征、间质性肾炎、肾小管酸中毒及肾衰竭等。
5. 高黏滯综合征
国外报道MM病人发生此综合征者<10%。高粘滞综合征的临床表现有头晕、头痛、耳鸣、耳聋、眼花、视力障碍、皮肤紫癜、鼻出血、手足麻木、下肢有不易愈合的溃疡、倦怠迟钝、记忆力减退、共济失调、肾脏稀释及浓缩功能不全等,严重影响脑血流循环时可导致意识障碍、癫痫样发作,甚至昏迷。
此时检查眼底可发现视网膜静脉呈阶段性扩张(香肠样改变)、视乳头水肿、眼底渗出、出血。因免疫球蛋白包裹血小板及凝血因子表面,影响其功能,加之血流缓慢损伤毛细血管壁,故常有出血倾向,尤以粘膜渗血(鼻腔、口腔、胃肠道粘膜)多见。在老年患者,血液粘滞度增加、贫血、血容量扩增可导致充血性心力衰竭发生。
6. 高尿酸血症和高钙血症
血钙升高的原因主要是骨髓瘤细胞分泌的M蛋白与钙结合的结果;其次是MM是产生多种细胞因子引起广泛的骨质破坏,导致大量的血钙进入到血液循环;另外,肾小管对钙的外分泌不足也是引起血钙升高的另一原因。
增多的血钙主要是结合钙而非离子钙。血钙>2.58mmol/L即为高钙血症。高钙血症的发生率报告不一,欧美国家MM患者在诊断时高钙血症的发生率为10-30%,当病情进展时可达30-60%。
高钙血症可引起头痛、呕吐、厌食、烦渴、多尿、便秘,脱水、思维混乱(神志模糊),重者可致心律紊乱、昏迷甚至死亡。
7. 淀粉样变性
发生率约10%,MM伴发的淀粉样变主要是由于大量的M蛋白的轻链可变区片断或整个单克隆的轻链在组织中沉淀,可引起相应器官的功能障碍。尽管在MM患者的M蛋白中κ轻链占多数,但是λ轻链更容易引起淀粉样变。
临床表现取决于淀粉样物质沉积的部位。
(1)心脏受累:可致心肌肥厚,心脏扩大,心律紊乱,传导阻滞,可呈缩窄性心肌病表现,少有以心包受累为首发临床表现的报道。疾病晚期常常导致心力衰竭而死亡;
(2)胃肠道受累:可致便秘、腹泻、吸收不良;舌、腮腺、肝、脾、淋巴结等受累分别可致舌体肥大,甚至巨舌,腮腺肿大,肝、脾、淋巴结肿大(多为轻度肿大);
(3)周围神经受累:可致周围神经炎,表现为疼痛、感觉异常及肌力减退;淀粉样物质沉积在腕部
屈肌的肌腱附近,围困住正中神经可引起“腕管综合征”。
8. 神经系统损害
MM的神经损害的病因涉及多个方面,包括:肿瘤直接压迫、浸润、高钙血症、高粘滞综合征、淀粉样变性以及病理性骨折造成的机械性压迫均可成为引起神经系统病变和症状的原因。
症状多种多样,神经损害很多时候表现为神经根痛,常在咳嗽、喷嚏或伸腰时加重,应给予重视。晚期表现出感觉和运动缺失,并进展到括约肌功能障碍或截瘫。脊髓压迫是典型的也是较为严重的神经受损害表现,胸髓累及较常见,常造成截瘫。累及颅神经以及分支是很罕见的骨髓瘤并发症,最常见于疾病进展时。骨髓瘤浸润颅底时可引起脑神经受压而产生脑神经麻痹,脑膜受累时脑脊液蛋白增加,含M蛋白成分。
■病例资料
患者就诊时嘴歪,一侧鼻唇沟变浅,面部感觉不对称。核磁发现眼球后方有肿块,见左图。诊断为浆细胞瘤。放疗后面部的颅神经损害症状完全消失。
临床遇见反应迟钝、面神经麻痹的老年人应注意鉴别面神经麻痹与多发性骨髓瘤,以免耽误病情。
9. 肝脾淋巴结肿大
骨髓瘤细胞浸润、淀粉样变性导致肝脾肿大。肝脏肿大见于半数以上患者,脾肿大见于约20%患者,一般为肝、脾轻度肿大。淋巴结肿大少见。偶有以巨大肝脏肿大为首发临床表现的报道。肝、脾、淋巴结肿大的原因多是由于骨髓瘤细胞浸润或淀粉样变性所致。
10. 关节症状
少数患者可有关节疼痛,甚至出现关节肿胀、类风湿结节,系骨关节发生淀粉样变性的表现。
淀粉样变性是MM的重要合并症。淀粉样物质可沉积在胃肠道、心脏、肝、肾和皮肤,然而,淀粉样物质在滑膜液中的沉积尚未得到很好的认识。
淀粉样物质在关节中大量沉积引起多发性关节炎称为淀粉样关节病(AmyA),临床病变的照片类似类风湿性关节炎。
多发性骨髓瘤相关的淀粉样关节病已有很多病例报道。6%- 15%的MM患者会伴发淀粉样变性。淀粉样物质在关节的浸润非常少见,在MM患者中发生率不到5%。
■淀粉样变性与类风湿性关节炎的鉴别
AmyA在各种类型的MM中均有发生。AmyA常常误诊为类风湿性关节炎(RA),因为疼痛,晨僵和多关节对称性肿胀这些RA的典型临床表现也常常在AmyA患者中观察到。两者的鉴别要点主要在于:AmyA常常不发热,血沉不是非常快,严重的关节活动受限伴相对较轻的滑膜炎和其他器官的淀粉样沉积。
特别值得注意的是,AmyA可能伴随肩膀显著扩大,即“shoulder-pad sign”。Katz等强调这一症状对诊断AmyA非常重要。RA患者通常应用非甾体类消炎药、抗风湿药和/或小剂量类固醇激素后,临床症状会逐渐改善。然而,尽管同样应用这类药物,AmyA患者的病情可能会迅速恶化并进展,有效的化疗才能起到缓解症状的作用。
11. 髓外浆细胞瘤
多发性骨髓瘤(MM)是骨髓中单克隆浆细胞异常增生的恶性肿瘤,这种异常的浆细胞大多局限于骨髓中,只有在少数情况下,转移进软组织中称为髓外浆细胞瘤(EMP)。EMP 有两种类型,即没有骨髓浸润的原发型和伴有骨髓浸润的继发型。70%以上的原发和继发EMP发生在上呼吸道(鼻、咽、喉、食管)。在MM中,EMP发生率达65%,但大多数病例为脊柱旁肿瘤,仅有1/3患者是真正的远处转移。
■病例资料
患者最初表现为下肢水肿,之后是行走困难。B超发现血流缓慢,当时按血栓进行治疗,输注抗凝剂,患者症状没有明显改善,水肿持续加重。行盆腔CT,发现腹膜后部位有一肿块,病理检查怀疑淋巴瘤。见
下图。
我院就诊后进行检查,病理为浆细胞瘤。免疫固定电泳阳性,免疫球蛋白水平<35g/L,但超过正常范围,符合一条主要标准和一条次要标准,诊断为多发性骨髓瘤。虽然患者骨髓里面没有浆细胞肿瘤,但组织病理是浆细胞瘤。进行联合放化疗,患者预后良好。
12. 骨硬化骨髓瘤(POEMS综合征)
POEMS综合征临床主要表现为慢性进行性多神经病变伴有明显的运动性残疾。POEMS综合征各个字母含义如下:P:多发性神经病变(Polyneuropathy);O:器官肿大(Organomegaly);E:内分泌病变(Endocrinopathy);M:(Monoclonal protein);S:皮肤改变(Skin change),POEMS代表了主要特征,其他特征包括硬化性骨损害、Castleman病、视乳头水肿、血小板增多、外周水肿、腹水、渗出、红细胞增多、
12. 骨硬化骨髓瘤(POEMS综合征)
POEMS综合征临床主要表现为慢性进行性多神经病变伴有明显的运动性残疾。POEMS综合征各个字母含义如下:P:多发性神经病变(Polyneuropathy);O:器官肿大(Organomegaly);
E:内分泌病变(Endocrinopathy);M:(Monoclonal protein);S:皮肤改变(Skin change),
POEMS代表了主要特征,其他特征包括硬化性骨损害、Castleman病、视乳头水肿、血小板
增多、外周水肿、腹水、渗出、红细胞增多、疲劳、杵状指等。该综合征尚有其他命名,包
括骨硬化性骨髓瘤,Crow-Fukase综合征或Takatsuk综合征。
多发性骨髓瘤骨病诊治指南(最全版) 多发性骨髓瘤(multiple myeloma, MM)骨病是MM患者的特征性临床表现之一,约90%的患者在疾病的进程中出现MM骨病,包括全身性骨质疏松、溶骨性破坏以及病理性骨折。但MM骨病长期以来没有得到临床医师的足够重视,同时国内也缺乏MM骨病的诊治指南,导致MM 骨病诊治的不规范。本指南的目的就是建立国内相对统一和规范的MM骨病的诊断标准、治疗原则,提高我国MM骨病的诊治水平。 一、MM骨病概述 MM是骨病发生最高的疾病之一,其发生率可达70%~95%。其发病的主要机制是瘤细胞释放RANKL、TNF、SDF-1、IL-6等破骨细胞活化因子和Dkk-1、IL-3、TGF-β和肝细胞生长因子(HGF)等成骨细胞抑制因子,引起破骨细胞过度活化而成骨细胞生长受抑,导致骨吸收和骨形成这一骨重塑过程的失衡。 MM骨病常导致患者骨疼痛和多种骨并发症,其中包括骨相关事件(skeletal related events, SRE)。SRE是指骨损害所致的病理性骨折、脊髓压迫、高钙血症、为缓解骨疼痛进行放射治疗、为预防或治疗脊髓压迫或病理性骨折而进行的骨外科手术等。骨损害所致的骨骼病变及SRE,不仅严重影响患者自主活动能力和生活质量,而且还威胁患者的生存。MM 患者的主要临床特征为骨痛,1/2~2/3的MM患者因骨痛而就诊。二、MM骨病患者的临床表现
MM骨病患者的临床特征为骨痛,常为疾病的首发症状和患者就医的主要原因之一,部位以腰骶部痛最为常见(70%)。早期疼痛较轻,可为游走性或间歇性;后期疼痛较剧烈。有些患者早期可无骨痛症状,仅在骨骼X线摄片时发现有骨质破坏,但骨质破坏可发生在疾病的整个病程中。骨髓瘤细胞骨骼浸润明显时还可致局部骨性隆起,形成肿块,引起骨骼变形。骨质疏松、溶骨性破坏严重时可发生病理性骨折。 三、MM骨病诊断 对诊断为活动性的MM患者,推荐选择以下检查以明确骨病的诊断:(一)影像学检查 MM骨病的影像学评价方法包括X线摄片、CT、放射性核素骨扫描(ECT)、核磁共振(MRI)、PET-CT骨扫描等,其中诊断评估骨病的常规标准检查是全身X线摄片。这些检查各有其优缺点: 1.X线摄片: 在普通X线检查中MM骨病既可表现为局部的溶骨改变,也可为广泛的骨质疏松。确切的诊断依据是多发性溶骨改变和(或)伴有骨折的严重骨质疏松。通过普通X线检查难以发现早期病变,约20%普通X线检查阴性的患者,通过其他检查可发现MM活动的证据。颅骨、肋骨和四肢长骨病变通常X线平片即可诊断。 2.CT扫描: 通过CT扫描不仅可发现早期骨质破坏,而且可发现病程中出现的溶骨病变。但CT扫描不能区分陈旧性骨质破坏病变部位是否存在着MM的活动。
多发性骨髓瘤骨病诊治指南 多发性骨髓瘤(multiple myeloma, MM)骨病是多发性骨髓瘤的特征性临床表现之一,约90%的患者在疾病的进程中出现骨髓瘤骨病,包括全身性骨质疏松、溶骨性破坏以及病理性骨折。但多发性骨髓瘤骨病长期以来没有得到临床医师的足够重视,同时国内也缺乏多发性骨髓瘤骨病的诊治指南,导致多发性骨髓瘤骨病诊治的不规范。本指南的目的就是建立国内相对统一和规范的多发性骨髓瘤骨病的诊断标准、治疗原则,提高我国多发性骨髓瘤骨病的诊治水平。 一、多发性骨髓瘤骨病概述 多发性骨髓瘤是骨病发生最高的疾病之一,其发生率可达70~95%。其发病的主要机制是骨髓瘤细胞释放RANKL、TNF、SDF-1、IL-6破骨细胞活化因子和Dkk-1、IL-3、TGF-β和肝细胞生长因子( HGF)等成骨细胞抑制因子,引起破骨细胞过度活化而成骨细胞生长受抑,导致骨吸收和骨形成这一骨重塑过程的失衡。 多发性骨髓瘤骨病常导致骨疼痛和多种骨并发症,其中包括骨相关事件(skeletal related events, SREs)。骨相关事件是指骨损害所致的病理性骨折、脊髓压迫、高钙血症、为缓解骨疼痛进行放射治疗、为预防或治疗脊髓压迫或病理性骨折而进行的骨外科手术等。骨损害所致的骨骼病变及骨相关事件,不仅严重影响患者自主活动能力和生活质量,而且还威胁患者的生存。多发性骨髓瘤骨髓的主要临床特征为骨痛,约一半到2/3 的多发性骨髓瘤患者因骨痛而就诊。 二、多发性骨髓瘤骨病临床表现 多发性骨髓瘤骨病的临床特征为骨痛,常为疾病的首发症状和患者就医的主要原因之一,部位以腰骶部痛最为常见(70%)。早期疼痛较轻,可为游走性或间歇性;后期疼痛较剧烈。有些患者早期可无骨痛症状,仅在骨骼X线摄片时发现有骨质破坏,但骨质破坏可发生在疾病的整个病程中。骨髓瘤骨骼浸润明显时还可致局部骨性隆起,形成肿块,引起骨骼变形。骨质疏松、溶骨性破坏严重时可发生病理性骨折。 通信作者:马军,Email:mjun@https://www.doczj.com/doc/5d16709457.html,;邱录贵,Email:drqiu99@https://www.doczj.com/doc/5d16709457.html,
多发性骨髓瘤诊治指 南2008
中国多发性骨髓瘤诊治指南 中国多发性骨髓瘤工作组 多发性骨髓瘤是血液系统最常见的恶性肿瘤之一。近年由于新药的不断出现使疗效不断提高,多发性骨髓瘤在诊断、治疗以及疗效标准方面出现迅速进展。鉴于此,中国医师协会血液科医师分会召集全国部分专家制定了此指南。 一、定义 多发性骨髓瘤是浆细胞恶性增殖性疾病,骨髓中克隆性浆细胞异常增生,并分泌单克隆免疫球蛋白或其片段(M蛋白),并导致相关器官或组织损伤(ROTI)。常见临床表现为骨痛、贫血、肾功能不全、感染等。 二、临床表现 多发性骨髓瘤最常见的症状是与贫血、肾功能不全、感染或骨破坏相关的症状。常见有: 1.骨骼症状:骨痛,局部肿块,病理性骨折,可合并截瘫。 2.免疫力下降:反复细菌性肺炎和/或尿路感染,败血症;病毒感染以带状疱疹多见。 3.贫血:正细胞正色素性贫血;少数合并白细胞减少和/或血小板减少。 4.高钙血症:有呕吐、乏力、意识模糊、多尿或便秘等症状。 5.肾功能损害:轻链管型肾病是导致肾功能衰竭的最常见原因。 6.高粘滞综合征:可有头昏、眩晕、眼花、耳鸣,可突然发生意识障碍、手指麻木、冠状动脉供血不足、慢性心力衰竭等症状。此外,部分患者的M成分为冷球蛋白,引起微循环障碍,出现雷诺现象。
7.其他:有淀粉样变性病变者可表现为舌肥大,腮腺肿大,心脏扩大,腹泻或便秘,肝、脾肿大及外周神经病等;晚期患者还可有出血倾向。 表1 骨髓瘤相关器官或组织损害(ROTI) 血钙水平增高校正血清钙高于正常上限值 0.25mmol/L[1mg/dL]以上或>2.8 mmol/L[11.5mg/dL] 肾功能损害血肌酐>176.8μmol/L[2mg/dL] 贫血血红蛋白<100g/L或低于正常值 20g/L以上 骨质破坏溶骨性损害或骨质疏松伴有压缩性 骨折 其他有症状的高粘滞血症、淀粉样变、 反复细菌感染(≥2次/年) 三、诊断标准、分型、分期及鉴别诊断 (一)、诊断 1、诊断标准 主要标准: ①组织活检证明有浆细胞瘤或骨髓涂片检查:浆细胞>30%,常伴有形态改变。 ②单克隆免疫球蛋白(M蛋白):IgG>35g/L,IgA>20g/L,IgM>15g/L, IgD>2g/L,IgE>2g/L,尿中单克隆K或λ轻链>1g/24小时,并排除淀粉样变。 次要标准: ①骨髓检查:浆细胞10%~30%。 ②单克隆免疫球蛋白或其片段的存在,但低于上述标准。 ③X线检查有溶骨性损害和(或)广泛骨质疏松。 ④正常免疫球蛋白量降低:IgM<0.5g/L, IgA<1.0g/L, IgG<6.0g/L。 凡满足下列任一条件者可诊断为MM:
【标准与讨论】中国多发性骨髓瘤诊治指南(2017年修订) 作者:中国医师协会血液科医师分会中华医学会血液学分会中国医师协会多发性骨髓瘤专业委员会本文刊于:中华内科杂志, 2017,56(11) : 866-870 多发性骨髓瘤(multiple myeloma,MM)是一种克隆性浆细胞异常增殖的恶性疾病,在很多国家是血液系统第2位常见恶性肿瘤,多发于老年,目前仍无法治愈。随着新药不断问世及检测手段的提高,MM的诊断和治疗得以不断改进和完善,每两年一次的中国MM诊治指南的更新对于提高我国MM 的诊治水平具有重要意义。 临床表现MM常见的症状包括骨髓瘤相关器官功能损伤的 表现,即'CRAB'症状[血钙增高(calcium elevation),肾功能损害(renal insufficiency),贫血(anemia),骨病(bone disease),详见诊断标准],以及淀粉样变性等靶器官损害等相关表现。诊断标准、分型、分期一、诊断所需的检测项目(表1)[1,2]对于临床疑似MM的患者,针对MM疾病要完成基本检查项目的检测,有条件者可进行对诊断病情及预后分层具有重要价值的项目检测。 二、诊断标准参考美国国立综合癌症网络(NCCN)及国际骨髓瘤工作组(IMWG)的指南[3],诊断无症状骨髓瘤(冒烟型骨髓瘤)和有症状骨髓瘤(活动性骨髓瘤)的标准见表2,表3。三、
分型依照异常增殖的免疫球蛋白类型分为:IgG型、IgA型、IgD型、IgM型、IgE型、轻链型、双克隆型以及不分泌型。进一步可根据轻链类型分为κ型和λ型。 四、分期按照传统的Durie-Salmon(DS)分期体系[4]和修订的国际分期体系(R-ISS)[5]进行分期(表4,表5)。 鉴别诊断MM需与可出现M蛋白的下列疾病鉴别:意义未明的单克隆丙种球蛋白病(MGUS)、华氏巨球蛋白血症(WM)、冒烟型WM及IgM型MGUS、AL型淀粉样变性、孤立性浆细胞瘤(骨或骨外)、POEMS综合征、反应性浆细胞增多症(RP)、浆母细胞性淋巴瘤(PBL)、单克隆免疫球蛋白相关肾损害(MGRS)[6],骨损害需与转移性癌的溶骨性病变等鉴别。其中,MGRS是由于单克隆免疫球蛋白或其片段导致的肾脏损害,其血液学改变更接近MGUS,但出现肾功能损害,需要肾脏活检证明是M蛋白沉积等病变所致。MM的预后评估与危险分层MM在生物学及临床上都具有明显的 异质性,建议进行预后分层。MM的精准预后分层仍然在研究探索中[7,8]。 MM的预后因素主要可以归为宿主因素、肿瘤特征和治疗方式及对治疗的反应3个大类,单一因素常并不足以决定预后。宿主因素中,年龄、体能状态和老年人身心健康评估(geriatric assessment,GA)评分可用于评估预后。肿瘤因素中, Durie-Salmon分期主要反映肿瘤负荷与临床进程;R-ISS主
中国多发性骨髓瘤诊治指南 中国多发性骨髓瘤工作组 多发性骨髓瘤是血液系统最常见的恶性肿瘤之一。近年由于新药的不断出现使疗效不断提高,多发性骨髓瘤在诊断、治疗以及疗效标准方面出现迅速进展。鉴于此,中国医师协会血液科医师分会召集全国部分专家制定了此指南。 一、定义 多发性骨髓瘤是浆细胞恶性增殖性疾病,骨髓中克隆性浆细胞异常增生,并分泌单克隆免疫球蛋白或其片段(M蛋白),并导致相关器官或组织损伤(ROTI)。常见临床表现为骨痛、贫血、肾功能不全、感染等。 二、临床表现 多发性骨髓瘤最常见的症状是与贫血、肾功能不全、感染或骨破坏相关的症状。常见有: 1.骨骼症状:骨痛,局部肿块,病理性骨折,可合并截瘫。 2.免疫力下降:反复细菌性肺炎和/或尿路感染,败血症;病毒感染以带状疱疹多见。 3.贫血:正细胞正色素性贫血;少数合并白细胞减少和/或血小板减少。 4.高钙血症:有呕吐、乏力、意识模糊、多尿或便秘等症状。 5.肾功能损害:轻链管型肾病是导致肾功能衰竭的最常见原因。 6.高粘滞综合征:可有头昏、眩晕、眼花、耳鸣,可突然发生意识障碍、手指麻木、冠状动脉供血不足、慢性心力衰竭等症状。此外,部分患者的M成分为冷球蛋白,引起微循环障碍,出现雷诺现象。 7.其他:有淀粉样变性病变者可表现为舌肥大,腮腺肿大,心脏扩大,腹泻或便秘,肝、脾肿大及外周神经病等;晚期患者还可有出血倾向。 表1 骨髓瘤相关器官或组织损害(ROTI) 血钙水平增高校正血清钙高于正常上限值 0.25mmol/L[1mg/dL]以上或>2.8 mmol/L[11.5mg/dL] 肾功能损害血肌酐>176.8μmol/L[2mg/dL] 贫血血红蛋白<100g/L或低于正常值 20g/L以上 骨质破坏溶骨性损害或骨质疏松伴有压缩性骨 折 其他有症状的高粘滞血症、淀粉样变、反 复细菌感染(≥2次/年) 三、诊断标准、分型、分期及鉴别诊断 (一)、诊断
中国多发性骨髓瘤诊治指南(2020年修订完整版) 摘要 多发性骨髓瘤(MM)是一种克隆浆细胞异常增殖的恶性疾病,在很多国家是血液系统第2位常见恶性肿瘤,多发于老年,目前仍无法治愈。随着新药不断问世及检测手段的提高,MM的诊断和治疗得以不断改进和完善。本次指南修订中增加了达雷妥尤单抗联合治疗部分及相关注意事项,在难治复发性MM部分增加了嵌合抗原受体T细胞免疫疗法,强调自体造血干细胞移植对于适合移植患者仍然具有不可替代的地位。 多发性骨髓瘤(multiple myeloma,MM)是一种克隆浆细胞异常增殖的恶性疾病,在很多国家是血液系统第2位常见恶性肿瘤[1,2],多发于老年,目前仍无法治愈。随着新药不断问世及检测手段的提高,MM的诊断和治疗得以不断改进和完善。本次指南修订中增加了达雷妥尤单抗联合治疗部分及相关注意事项,在难治复发性MM部分增加了嵌合抗原受体T 细胞(chimeric antigen receptor T cell,CAR-T)免疫疗法,强调自体造血干细胞移植(autologous hematopoietic stem cell transplantation,ASCT)对于适合移植患者仍然具有不可替代的地位。每2~3年1次的中国MM诊治指南的更新对于提高我国MM的诊治水平具有重要意义。 临床表现
MM常见的症状包括骨髓瘤相关器官功能损伤的表现,即"CRAB"症状[血钙增高(calcium elevation),肾功能损害(renal insufficiency),贫血(anemia),骨病(bone disease)]以及继发淀粉样变性等相关表现。 诊断标准、分型、分期 一、诊断所需的检测项目(表1[3]) 对于临床疑似MM的患者,应完成基本检查项目。在此基础上,有条件者可进行对诊断病情及预后分层具有重要价值的项目检测。 二、诊断标准 综合参考美国国家综合癌症网络(National Comprehensive Cancer Network,NCCN)及国际骨髓瘤工作组(International Myeloma Working Group,IMWG)的指南[4],诊断无症状(冒烟型)骨髓瘤和有症状(活动性)骨髓瘤的标准如下。 (一)无症状(冒烟型)骨髓瘤诊断标准(需满足第3条+第1条/第2条)
中国多发性骨髓瘤诊治指南(2020年修订)要点 随着新药的不断涌入,多发性骨髓瘤也迎来越来越多治疗方案,但目前多发性骨髓瘤仍不可治愈,多发性骨髓瘤的治疗仍面临诸多挑战。面对多种多样的治疗方案,少有治疗方案被直接比较,临床医生该如何选择呢? Network Meta-Analysis(NMA)可以通过直接和间接比较同时评估不同治疗方案的疗效,是一种非常有效的统计学方法。本文汇总了最新发表的四篇NMA,分析的结果可以帮助医生基于临床证据来选择最合适的治疗方案。 1不适合移植的新诊断的多发性骨髓瘤 2019年5月发表《Haematologica》的一篇网状分析1,该研究检索1999年1月1日至2016年3月1日来自EMBASE、MEDLINE、MEDLINE-in-Process等数据库相关研究(图1)。结果参照HR风险比,HR <1代表更好的获益。
图1. 纳入分析的随机对照研究 图2. 不同方案较地塞米松单药PFS的对比
从无进展生存期(PFS)来看(图2),20个治疗方案均优于对照方案(单药地塞米松)。DVMP以及VMPT-VT为最好疗效的治疗方案,PFS风险率(HR)分别为0.19和0.22。目前临床常用的方案VRD、VMP、Rd方案相较于单药地塞米松方案HR值分别为0.31 、0.39 及0.44 。 2020年3月在《Leukemia & Lymphoma》发表一篇最新的NMA2,并涵盖了最新的达雷妥尤单抗关键研究——MAIA及ALCYONE研究数据。从MEDLINE、Embase、Cochrane协作数据库、血液肿瘤国际会议数据(ASH、ESMO、ASCO、IMW等)以及之前发表的指南与系统综述检索。最终分析纳入8项研究(ALCYONE、MAIA、VISTA、IFM01/01、IFM9906、MM03、FIRST、SWOG S0777)(图3)。 本研究以Rd研究作为参照;主要评价指标为:总生存期(OS)与PFS。结果参照HR风险比,HR <1代表更好的获益。
三、诊断标准、分型、分期及鉴别诊断 (一)、诊断 1、诊断标准 主要标准: ①组织活检证明有浆细胞瘤或骨髓涂片检查:浆细胞>30%,常伴有形态改变。 ②单克隆免疫球蛋白(M蛋白):IgG>35g/L,IgA>20g/L,IgM>15g/L,IgD>2g/L,Ig E>2g/L,尿中单克隆K或λ轻链>1g/24小时,并排除淀粉样变。 次要标准: ①骨髓检查:浆细胞10%~30%。 ②单克隆免疫球蛋白或其片段的存在,但低于上述标准。 ③X线检查有溶骨性损害和(或)广泛骨质疏松。 ④正常免疫球蛋白量降低:IgM<0.5g/L, IgA<1.0g/L, IgG<6.0g/L。 凡满足下列任一条件者可诊断为MM: 主要标准第1项+第2项;或第1项主要标准+次要标准② ③ ④中之一;或第2项主要标准+次要标准① ③ ④中之一;或次要标准① ②+次要标准③ ④中之一。 2、最低诊断标准(符合下列二项) ①骨髓恶性浆细胞≥10%或虽<10%但证实为克隆性和/或活检为浆细胞瘤且血清和/或尿出现单克隆M蛋白;如未检测出M蛋白,则需骨髓恶性浆细胞≥30%和/或活检为浆细胞瘤 ②骨髓瘤相关的器官功能损害(至少一项,详见表1)[其他类型的终末器官损害也偶可发生,并需要进行治疗。如证实这些脏器的损害与骨髓瘤相关则其也可用于骨髓瘤的诊断] 3、有症状MM诊断标准: ①符合MM的诊断标准。 ②出现任何ROTI。 4、无症状MM诊断标准: ①符合MM的诊断标准。 ②没有任何ROTI的症状与体征。 (二)、分型 依照增多的异常免疫球蛋白类型可分为以下八型: IgG型、IgA型、IgD型、IgM型、IgE型、轻链型、双克隆型以及不分泌型。根据轻链类型分为κ、λ型。 (三)、分期 Durie-Salmon分期体系以及国际分期体系(ISS)均可用。
本课件介绍了,从多发性骨髓瘤的各种临床症状出发,分别阐述了各种症状的鉴别诊断要点和注意事项,并附有临床病例。通过本课件的学习,可以很好地掌握。 一、概述 多发性骨髓瘤临床表现多种多样,因此误诊率很高。国内对2547例多发性骨髓瘤的统计发现误诊率高达%。 多发性骨髓瘤不同的临床表现均应有相应的鉴别诊断。如不明原因贫血、反应性浆细胞增多症:多克隆,浆细胞少、MGUS、肾病、原发性巨球蛋白血症(Waldenstr?m):骨质、原发性系统性淀粉样变性、POEMS综合征、重链病、伴发于非浆细胞病的单克隆免疫球蛋白增高、腰痛性疾病、骨转移癌等。 多发性骨髓瘤的变异型有两种: ■孤立性浆细胞瘤(Solitary plasmacytoma)? 影像上呈现单个溶骨性肿瘤,组织活检为浆细胞瘤,多部位骨髓穿刺正常,一般不伴有单克隆免疫球蛋白增多。 ■髓外浆细胞瘤(Extramedullary plasmacytoma)? 髓外浆细胞瘤是肿瘤发生于骨髓之外的组织器官,组织活检证实是浆细胞瘤。骨髓象正常,骨骼经X线和/或MRI检查正常(髓外浆细胞瘤晚期发生广泛播散者除外)。 男性多发骨质损害患者应考虑哪些疾病?与多发性骨髓瘤如何鉴别? 二、多发性骨髓瘤的鉴别诊断 1.骨痛和病理性骨折 骨质损害是MM 特征性的临床表现之一,大约75%的MM患者在诊断时即有骨骼浸润,如骨痛,溶骨病变,弥漫性骨质疏松或病理性骨折,几乎所有的患者在临床病程中都会出现骨损害的表现。
许多骨转移瘤(肺癌、前列腺癌、乳腺癌、淋巴瘤)以及甲旁亢都可以出现骨质损害。 ■病例资料 患者半年前出现腰痛,为持续性酸痛,3个月前出现下肢无力,站立困难。ESR 90mm/h,?2微球蛋白ml。 6-14BM:全片大量散在或成堆分布骨髓瘤细胞,粒红两系受抑,巨核细胞未见,血小板不少,浆细胞占%。 腰椎MRI:T12、腰椎多发异常信号,L4-5,L5-S1锥间盘变性,腰骶部皮下软组织异常信号。 入院前门诊骨髓形态学复查:骨髓增生Ⅲ级,浆细胞占88%,均为幼浆。血、尿固定电泳均未见单克隆免疫球蛋白区带。腹部B超:肝脏多发实性占位,胰头占位,右侧胸水。胸腔穿刺黄色清亮液体450ml,蛋白l,糖l。 下图为入院时骨髓图片,很像浆细胞瘤,核偏向一侧,胞浆量多。 用流式细胞仪进行免疫分型,没有发现克隆性浆细胞,(CD38、138阳性细胞群)。结果见下图。 典型的多发性骨髓瘤的流式表现为CD138、38双阳性,CD19阴性,CD 17阳性,CD 56明显阳性,见下图。 再次进行穿刺病理,证实为肺腺癌骨转移。 因此,临床上遇见多发骨质损害患者时,女性患者应注意有无乳腺癌,男性患者应注意有无肺癌、前列腺癌,淋巴瘤,此外还要注意有无甲状旁腺功能亢进。 2.贫血及出血倾向 贫血是本病的常见临床表现。因贫血发生缓慢,贫血症状多不明显,故以贫血为首发症状就诊者仅占10%-30%,但其发生率在初诊病人达70%以上。邱录贵等报告432例中贫血患者占322例(%)。
多发性骨髓瘤住院诊疗规范
————————————————————————————————作者:————————————————————————————————日期:
多发性骨髓瘤患者住院管理规范 1.病史[A,I] 注意骨痛、骨折出血、高钙血症、贫血、肾功能损害、感染、高粘滞综合征和髓外浆细胞瘤浸润、淀粉样变性的表现。 化学物质(如苯、二甲苯等)、放射性物质接触史,病毒感染史,家族史(包括B淋巴细胞增殖性疾病) 2.体征 [A,I] 生命体征:体温,脉搏,呼吸,血压 骨骼症状:累及骨骼的局部压痛、骨骼局部肿块(浆细胞瘤),病理性骨折,可合并截瘫出现神经及肌肉症状体征。 感染:好发于呼吸道和皮肤、粘膜交界处,如肺部感染,牙龈炎,扁桃体炎、肛周炎和肛周脓肿(骨髓瘤患者由于免疫功能低下可以在没有症状患者中出现肺部特殊菌感染)。髓外浸润可出现胸腔积液。 贫血:皮肤粘膜苍白。重度贫血患者伴有心率增快、二尖瓣收缩期出现功能性杂音。 出血:较少见。合并血小板减少以及凝血因子异常的患者可出现出血,以粘膜出血多见。出现高粘滞患者眼底出血可与血小板水平不相符。合并淀粉样变性患者出血与血小板水平不相符,在皮肤出现特征性紫癜。 肾功能损害:出现双下肢水肿,颜面水肿。 淀粉样变性病变者可表现为舌肥大,腮腺肿大,心脏扩大,腹泻或便秘,肝、脾肿大及外周神经病等。 周围神经损伤:出现感觉减退,针刺或麻木。 3.辅助检查 血常规及白细胞分类[A,I]:最多见的是正细胞正色素性贫血,晚期患者出现血小板的下降,合并浆细胞白血病患者分类检查可见幼稚浆细胞在20%以上。
ABO及Rh血型,乙肝2,抗HCV,抗HIV,梅毒抗体[A,I]:完善输血前准备,在骨髓瘤患者容易出现自身免疫性溶血性贫血,应常规筛查抗人球蛋白试验(Coomb’s试验) 生化肝肾功能及白蛋白、乳酸脱氢酶、血钙、血磷、尿酸,血及尿免疫球蛋白定量检查、血及尿单克隆免疫球蛋白免疫固定电泳(M蛋白鉴定,在单纯轻链型患者加作IgD、IgE的免疫固定电泳)、β2微球蛋白、C反应蛋白、血钾、钠、钙、磷等离子,骨代谢、DIC全套,胸片,心电图,腹部B超[A,I]:全面评估患者状态,进行分型以及分期,准备下一步化疗 自身抗体筛查[A,I] 骨髓形态学、免疫学、细胞遗传学(包括G显带以及间期原位荧光杂交)和分子学检查[A,I],进一步明确骨髓瘤诊断和分型,并进行预后判断。合并骨髓纤维化以及穿刺涂片无法确诊的患者可行骨髓活检。 骨骼检查[A,I]:包括头颅、骨盆、腰椎、胸椎的平片检查。有髓外浆细胞瘤者可在相应部位进行MRI检查。 4.诊断与鉴别诊断 参照2008年中国多发性骨髓瘤诊治指南进行诊断及分型 (一)诊断 骨髓瘤相关器官或组织损害(ROTI) 血钙水平增高校正血清钙高于正常上限值 0.25mmol/L[1mg/dL]以上 或>2.8 mmol/L[11.5mg/dL]肾功能损害血肌酐>176.8μmol/L[2 mg/dL] 贫血血红蛋白<100g/L或低于正常值2 0g/L以上 骨质破坏溶骨性损害或骨质疏松伴有压缩 性骨折 其他有症状的高粘滞血症、淀粉样变、 反复细菌感染(≥2次/年) 1、诊断标准 主要标准: ①组织活检证明有浆细胞瘤或骨髓涂片检查:浆细胞>30%,常伴有形态改变。
骨髓瘤的临床与影像学诊断 多发性骨髓瘤(multiple myetoma,MM或骨髓瘤)为一复杂而特殊的恶性肿瘤 。据统计,其发病率(0.2~0.4/10万人口)较其它全部恶性肿瘤的总和还多,其 死亡率也较其它恶性肿瘤高3~10倍,而临床诊出率则仅为其发病率的0.5%左右,误诊率高达54%~100%。因此,研究骨髓瘤的病因、病理、临床表现及影像学特征,对提高此病的正确诊断率,减少误(漏)诊率均具有重要意义。 1骨髓瘤的病因、病理及分类 骨髓瘤是浆细胞异常增生的恶性肿瘤,属浆细胞病的一种。它通常分为孤立性 骨髓瘤、多发性骨髓瘤、髓外骨髓瘤和浆细胞白血病四种类型。目前多数学者按病 灶数目将其分为单发性骨髓瘤和多发性骨髓瘤两种;也可按瘤细胞的病理分化程度 分为高分化型(小细胞型)和低分化型(大细胞型);根据蛋白电泳特点(按M蛋 白性质不同)分为IgG(50~60%)、IgA7%~42%)、IgD、IgE等型。 骨髓瘤的病因目前尚不明确,一般认为C-myc基因重组、淋巴因子中的白介素 (IL-b)等因素与其发病有关。病理上,病变始于红骨髓,呈局限性或弥漫性大 量浆细胞浸润,瘤细胞聚集成堆,可占骨髓内细胞的5%~90%,引起某处或多处的 骨质疏松或骨质破坏,其中以脊柱、肋骨、颅骨最多见,并且尸检证实约70%的骨 髓瘤有髓外浸润,以肝、脾、肾和淋巴结最多见,瘤细胞聚集于脏器与组织间形成 实质性肿块。 骨髓瘤引起骨质疏松或骨质破坏的机理是:瘤组织在骨髓腔内形成灰红色结节 ,随 着瘤细胞群体的不断增殖,瘤细胞激活破骨细胞,使其数量增多,活性增加,促进 骨质溶解吸收;瘤组织广泛增生可引起骨质疏松。由于骨质溶解吸收加快,肾小球 滤过率减低,使得血钙增高,骨质脱钙,从而加重了骨质疏松的程度。 2临床表现及实验室检查 骨髓瘤好发于50~60岁的男性,以颅骨、脊柱、肋骨、骨盆等部位最易受累。 骨痛常为早期和主要症状,并随病情发展而加重。以腰骶部和胸背部疼痛最为常见 ,可出现病理性骨折和软组织肿块。此外,临床上可出现感染、贫血、出血倾向、 泌尿系症状,肝、脾、淋巴结肿大等。 实验室检查可出现多种异常。贫血、全血细胞减少、血沉增快、血液中可见大 量骨髓瘤细胞。若骨髓瘤细胞超过2000个/mm3,则称为浆细胞性白血病。骨髓涂片可见浆细胞异常增生,占有核细胞的15%以上,并伴有质的改变。血液生化检查, 显示血清球蛋白增高而白蛋白降低或正常、出现A/G比例倒置;血清蛋白电泳r球蛋白升高和出现M蛋白;血清钙增高;90%以上患者有蛋白尿,40%~60%患者尿液中出
本课件介绍了多发性骨髓瘤的鉴别诊断,从多发性骨髓瘤的各种临床症状出发,分别阐述了各种症状的鉴别诊断要点和注意事项,并附有临床病例。通过本课件的学习,可以很好地掌握多发性骨髓瘤的鉴别诊断。 一、概述 多发性骨髓瘤临床表现多种多样,因此误诊率很高。国内对2547例多发性骨髓瘤的统计发现误诊率高达69.1%。 多发性骨髓瘤不同的临床表现均应有相应的鉴别诊断。如不明原因贫血、反应性浆细胞增多症:多克隆,浆细胞少、MGUS、肾病、原发性巨球蛋白血症(Waldenstr?m):骨质、原发性系统性淀粉样变性、POEMS 综合征、重链病、伴发于非浆细胞病的单克隆免疫球蛋白增高、腰痛性疾病、骨转移癌等。 多发性骨髓瘤的变异型有两种: ■孤立性浆细胞瘤(Solitary plasmacytoma)ν 影像上呈现单个溶骨性肿瘤,组织活检为浆细胞瘤,多部位骨髓穿刺正常,一般不伴有单克隆免疫球蛋白增多。 ■髓外浆细胞瘤(Extramedullary plasmacytoma)ν 髓外浆细胞瘤是肿瘤发生于骨髓之外的组织器官,组织活检证实是浆细胞瘤。骨髓象正常,骨骼经X 线和/或MRI检查正常(髓外浆细胞瘤晚期发生广泛播散者除外)。 男性多发骨质损害患者应考虑哪些疾病?与多发性骨髓瘤如何 鉴别? 二、多发性骨髓瘤的鉴别诊断 1. 骨痛和病理性骨折 骨质损害是MM 特征性的临床表现之一,大约75%的MM患者在诊断时即有骨骼浸润,如骨痛,溶骨病
变,弥漫性骨质疏松或病理性骨折,几乎所有的患者在临床病程中都会出现骨损害的表现。 许多骨转移瘤(肺癌、前列腺癌、乳腺癌、淋巴瘤)以及甲旁亢都可以出现骨质损害。 ■病例资料 患者半年前出现腰痛,为持续性酸痛,3个月前出现下肢无力,站立困难。ESR 90mm/h,?2微球蛋白3.6ug/ml。 6-14BM:全片大量散在或成堆分布骨髓瘤细胞, 粒红两系受抑,巨核细胞未见,血小板不少, 浆细胞占78.5%。 腰椎MRI:T12、腰椎多发异常信号,L4-5,L5-S1锥间盘变性,腰骶部皮下软组织异常信号。 入院前门诊骨髓形态学复查:骨髓增生Ⅲ级,浆细胞占88%,均为幼浆。血、尿固定电泳均未见单克隆免疫球蛋白区带。腹部B超:肝脏多发实性占位,胰头占位,右侧胸水。胸腔穿刺黄色清亮液体450ml,蛋白28.6g/l,糖6.51mmol/l。 下图为入院时骨髓图片,很像浆细胞瘤,核偏向一侧,胞浆量多。 用流式细胞仪进行免疫分型,没有发现克隆性浆细胞,(CD38、138阳性细胞群)。结果见下图。
多发性骨髓瘤的诊治进展 摘要】多发性骨髓瘤是一种恶性浆细胞疾病,早年由于诊断技术的落后及患者临床表现不典型导致该病的误诊率及漏诊率居高不下,近年来随着各种新的诊疗技术的开展,多发性骨髓瘤的检出率较前有明显提高,误诊率及漏诊率减少。本文旨在对多发性骨髓瘤临床表现、诊断标准的变迁以及多种综合治疗方法作一综述。 【关键词】多发性骨髓瘤;单克隆免疫球蛋白;造血干细胞;移植;硼替佐米;沙利度胺 【中图分类号】R730.5 【文献标识码】A 【文章编号】1007-8231(2015)21-0011-03 【Abstract】Multiple myeloma is a kind of malignant plasma cells disease,early because of the lag of diagnostic technique and clinical manifestations of patients with atypical leads to high rate of misdiagnosis and missed diagnosis of the disease,in recent years with the development of the various new diagnostic techniques,the detection rate of multiple myeloma is obviously enhanced compared with the previous,the misdiagnosis rate and missed diagnosis.This paper aimed to multiple myeloma clinical manifestation,diagnostic criteria of change and a variety of comprehensive treatment method. 【Key words】Multiple myeloma;Monoclonal immunoglobulin;Hematopoietic stem cells;Transplant;Bortezomib;Thalidomide MM是恶性克隆性浆细胞疾病,常常伴有单克隆异常免疫球蛋白及其轻链片段(M蛋白)增多,从而引起贫血、骨质损害、肾功能不全以及反复肺部感染等临床症状。MM多发生在50~70岁之间的中老年人,男女比例接近[1],也是继淋巴瘤后第二常见的血液系统恶性肿瘤,MM占所有恶性肿瘤1%,占血液系统恶性肿瘤10%[2]。目前中国发病率约为1/10万,欧美国家约为4/10万。本病病因及发病机制尚不清楚,可能与感染、电离辐射及遗传因素有关[3]。近年针对骨髓瘤细胞遗传学,分子生物学及骨髓微环境的研究正在日益增多。 1.临床表现 MM的临床症状是由于骨髓瘤细胞骨髓浸润、血或尿中产生M蛋白以及髓外侵犯共同的结果[4],但这些症状大多数都是非典型的。(1)贫血:贫血是MM 最常见的临床表现。疾病早期可为轻度贫血,晚期几乎所有患者都会出现重度贫血。贫血可能与恶性浆细胞抑制正常造血组织;促红细胞生成素(EPO)分泌减少;多发性骨髓瘤的微环境更适合骨髓瘤细胞的增殖,从而抑制骨髓红系造血等[5]有关。(2)骨痛,骨质疏松,病理性骨折:骨痛部位主要是以腰背部最为常见,早期为轻度,间歇性,随着疾病的发展,疼痛多为剧烈,持续性的,负重,运动,呼吸后加重,休息或治疗后有所缓解。骨髓瘤细胞可引起骨质疏松,骨质含量减少,严重者可在疾病病程中出现病理性骨折,骨折碎片可压迫神经,轻者会有肢体末端麻木、大小便失禁等症状,重者还可出现截瘫[6]。有研究表明MM 的骨病是成骨细胞与破骨细胞活性失衡导致的[7]。(3)感染:反复感染目前也是导致患者死亡主要原因之一,是由于正常多克隆免疫球蛋白分泌减少,MM分泌的单克隆免疫球蛋白增多但缺乏免疫活性导致,感染部位以呼吸道最常见,其次为消化道和泌尿道。(4)肾功能不全:主要原因包括大量游离轻链在肾小管沉积,高血钙及高尿酸血症的尿酸结晶沉积等原因引起肾小管变性、坏死。出现肾功能不全,常常提示疾病已进展到晚期[8]。(5)高钙血症和高尿酸血症:由
多发性骨髓瘤肾损伤诊治专家共识多发性骨髓瘤肾损伤专家共识 肾脏受累是多发性骨髓瘤(MM)的常见并发症,根据肾损伤定义的不同,MM患者初诊或在病程的不同时期,发生肾损伤的比例为20%-50%,其中约半数肾功能可完全逆转,而其余可能演化为不同程度的肾功能不全,约2%-12%MM患者需要肾脏替代治疗。 虽然目前国内外已有多个MM的诊疗指南,但国内尚缺乏规范的、系统的MM肾损伤的诊断与治疗方案。近日,多发性骨髓瘤肾损伤诊治专家共识协作组结合国内临床实践,制定了多发性骨髓瘤肾损伤诊治专家共识。具体内容如下: 一、疾病概述 MM肾损伤以管型肾病最常见。MM患者肾小球滤过的轻链超过近端小管最大重吸收能力,到达远端肾小管的轻链,在酸性小管液中与Tamm-Horsfall蛋白(THP)形成管型,阻塞远端小管,其成分还包括纤维蛋白原、白蛋白,围绕以炎性细胞及多核巨细胞;同时,轻链对近曲小管细胞有直接毒性,可致成人获得性范可尼综合征。高钙血症、高尿酸血症、高黏滞综合征、脱水、肾毒性药物、对比剂等可能诱发和加重MM 患者肾损伤。据文献报道,肾小球损害如单克隆免疫球蛋白沉积病和轻链型肾淀粉样变分别占MM肾脏病理类型的22%和21%,值得注意的是,肾活检显示少数患者肾损伤病因与MM无关。 二、主要临床表现 1.慢性肾脏病(CKD): 尿中长期排出轻链可致慢性肾小管功能损害,出现尿浓缩及酸化功能障碍,严重者可发生范可尼综合征,骨髓瘤管型所致慢性小管间质病变常导致不同程度的CKD。近半数MM患者就诊时已存在肾功能不全,贫血出现早,与肾功能受损程度不成比例,多无高血压,双肾体积一般无明显缩小。蛋白尿发生率60%-90%,较少伴血尿,部分患者尿常规蛋白阴性或少量,但24h定量为中、大量尿蛋白(轻链蛋白)。肾病综合征不常见,如发生应注意排除肾淀粉样变或单克隆免疫球蛋白沉积病。 2.急性肾损伤(AKI): 可发生在肾功能正常或慢性肾衰竭基础上,管型肾病是最常见病因,常因脱水、感染、高尿酸血症、高钙血症、药物及对比剂等诱发,病死率高。其他AKI病因还包括肿瘤细胞浸润肾实质、急性肾小管坏死、急性小管间质性肾病等。 临床上如有下述表现应考虑MM肾损伤的可能:(1)年龄>40岁不明原因肾功能不全;(2)贫血和肾功能损害程度不成正比;(3)肾病综合征无血尿、高血压,早期伴贫血和肾衰竭;(4)早期肾功能不全伴高血钙;(5)ESR 明显增快,高球蛋白血症且易感染(如泌尿道、呼吸道等);(6)24h尿蛋白(多)与尿常规蛋白(少或阴性)检测不一致。 三、MM肾损伤的诊断标准
多发性骨髓瘤肾损伤诊治专家共识 多发性骨髓瘤肾损伤专家共识 肾脏受累是多发性骨髓瘤(MM)的常见并发症,根据肾损伤定义的不同,MM患者初诊或在病程的不同时期,发生肾损伤的比例为20%-50%,其中约半数肾功能可完全逆转,而其余可能演化为不同程度的肾功能不全,约2%-12%MM患者需要肾脏替代治疗。 虽然目前国内外已有多个MM的诊疗指南,但国内尚缺乏规范的、系统的MM肾损伤的诊断与治疗方案。近日,多发性骨髓瘤肾损伤诊治专家共识协作组结合国内临床实践,制定了多发性骨髓瘤肾损伤诊治专家共识。具体内容如下: 一、疾病概述 MM肾损伤以管型肾病最常见。MM患者肾小球滤过的轻链超过近端小管最大重吸收能力,到达远端肾小管的轻链,在酸性小管液中与Tamm-Horsfall蛋白(THP)形成管型,阻塞远端小管,其成分还包括纤维蛋白原、白蛋白,围绕以炎性细胞及多核巨细胞;同时,轻链对近曲小管细胞有直接毒性,可致成人获得性范可尼综合征。高钙血症、高尿酸血症、高黏滞综合征、脱水、肾毒性药物、对比剂等可能诱发和加重MM 患者肾损伤。据文献报道,肾小球损害如单克隆免疫球蛋白沉积病和轻链型肾淀粉样变分别占MM肾脏病理类型的22%和21%,值得注意的是,肾活检显示少数患者肾损伤病因与MM无关。 二、主要临床表现 1.慢性肾脏病(CKD): 尿中长期排出轻链可致慢性肾小管功能损害,出现尿浓缩及酸化功能障碍,严重者可发生范可尼综合征,骨髓瘤管型所致慢性小管间质病变常导致不同程度的CKD。近半数MM患者就诊时已存在肾功能不全,贫血出现早,与肾功能受损程度不成比例,多无高血压,双肾体积一般无明显缩小。蛋白尿发生率60%-90%,较少伴血尿,部分患者尿常规蛋白阴性或少量,但24 h定量为中、大量尿蛋白(轻链蛋白)。肾病综合征不常见,如发生应注意排除肾淀粉样变或单克隆免疫球蛋白沉积病。 2.急性肾损伤(AKI): 可发生在肾功能正常或慢性肾衰竭基础上,管型肾病是最常见病因,常因脱水、感染、高尿酸血症、高钙血症、药物及对比剂等诱发,病死率高。其他AKI病因还包括肿瘤细胞浸润肾实质、急性肾小管坏死、急性小管间质性肾病等。 临床上如有下述表现应考虑MM肾损伤的可能:(1)年龄>40岁不明原因肾功能不全;(2)贫血和肾功能损害程度不成正比;(3)肾病综合征无血尿、高血压,早期伴贫血和肾衰竭;(4)早期肾功能不全伴高血钙;(5)ESR 明显增快,高球蛋白血症且易感染(如泌尿道、呼吸道等);(6)24 h尿蛋白(多)与尿常规蛋白(少或阴性)检测不一致。 三、MM肾损伤的诊断标准 IMWG和NCCN指南对MM肾功能损害的定义为:血肌酐>176.8 mmol/L(2 mg/dl),或内生肌酐清除率(Ccr)<40 ml/min。对肾功能平稳的慢性肾损伤MM患者,推荐基于肌酐检测并应用慢性肾脏病流行病学合
多发性骨髓瘤的诊断标准 1、骨髓中浆细胞大于15%并有原浆或幼浆细胞,或组织活检证实为浆细胞瘤。 2、血清单克隆免疫球蛋白(M蛋白)IgG大于35g/L;IgA大于20g/L;IgM大于15g/L;IgD大于2g/L;IgE大于2g/L;尿中单克隆免疫球蛋白(本周蛋白)大于1g/24h. 3、广泛骨质疏松和/或溶骨病变。 符合第1和第2项即可诊断MM.符合上述所有三项者为进展性MM.诊断IgM型MM 时,要求符合上述所有三项并有其他MM相关临床表现。符合第1和第3项而缺少第2项者,属不分泌型MM,应注意除外骨髓转移癌,若有可能,应进一步鉴别属不合成亚型抑或合成而不分泌亚型。 (1)多发性骨髓瘤的诊断需具备下列1项重要指标和1项次要指标,或者具备下列三项次要指标,但其中必须包含第1项和第2项次要指标,而且患者应有,的相关临床表现。 (2)多发性骨髓瘤主要诊断指标 1)骨髓中浆细胞增多:>30% 2)活检证实为浆细胞瘤。 3) M成分:血清IgG>35% g/L,IgA>20%g/L;尿本周蛋白>1g/24h. (3)多发性骨髓瘤次要诊断指标 1)骨髓中浆细胞增多:10%--30% 2)M成分中存在但水平低于主要诊断指标。 3)有溶骨性病变。 4)正常免疫球蛋白减少(正常<50%);IgG<6g/L;IgA<1g/L;IgM<0.5g/L. 多发性骨髓瘤化疗方案 多发性骨髓瘤(multiple myeloma, MM),是骨髓内浆细胞异常增生的一种恶性肿瘤,以分泌单克隆免疫球蛋白(M蛋白)为主要特征。化疗不能治愈MM,也不能阻止意义未明单克隆丙种球蛋白血症(MGUS)、冒烟型多发性骨髓瘤(SMM)、孤立性浆细胞瘤的转化与发展,I期MM不能从早期治疗中获益,而长期化疗增加继发性白血病、MDS的发生率,还可导致免疫低下、脏器功能损害,因此当骨髓瘤进展至II期以上才进行化疗为基础的系统性治疗。系统治疗的目的是降低肿瘤负荷、缓解症状、达到稳定的平台期,方法多采用常规剂量化疗,配合双磷酸盐艸物。也可以选择大剂量化疗(HDT)±ASCT,此外,值得
2020版中国多发性骨髓瘤诊治指南正式发布 5月15日,2020版《中国多发性骨髓瘤诊治指南》新闻发布会在线成功举行。黄晓军、刘开彦、路瑾、侯健、傅卫军、蔡真、邱录贵、傅琤琤、陈丽娟、李娟、王鲁群、陈文明、牛挺、孙春艳以及房佰俊等多位国内权威血液疾病治疗方向的专家教授参与了线上的发布会,针对新版《中国多发性骨髓瘤诊治指南》的更新内容进行解答,并探讨了我国多发性骨髓瘤在临床表现、诊断、鉴别、分型、治疗、评估等方面的进展和突破。 多发性骨髓瘤(Multiple Myeloma,MM)是血液系统的第二大常见恶性肿瘤,约占血液系统恶性肿瘤的10%1。我国MM发病率呈逐年增高状态,且发病年龄呈年轻化趋势1,2。据最新数据统计,中国MM发病率为1.6/10万3,死亡人数为146554 。虽然目前我国MM诊治水平取得了长足进步,逐渐与国际水平接轨,但MM仍属于非根治性疾病,大部分患者最终都会复发,其治疗仍然面临很大挑战。值得欣喜的是,新药的不断涌现使得MM 疗效得到不断的提升,MM治疗已进入慢病管理时代。 《中国多发性骨髓瘤诊治指南》由中国医师协会血液科医师分会、中华医学会血液学分会、中国医师协会血液科医师分会多发性骨髓瘤专业委员会共同制定,是国内MM诊治的权威指南,自2011年至今,已修订五次。2020年5月15日,《中国多发性骨髓瘤诊治指南》(2020年修订,第六版)正式发布。
2020修订版指南是继2017版后时隔3年的重大更新,共由6部分组成,修订的核心内容主要有以下四点5: 其一,增加了达雷妥尤单抗联合治疗部分及相关注意事项 新诊断MM的治疗中,加入达雷妥尤单抗或可提高诱导治疗疗效,但目前中国尚未批准为初诊MM患者的一线治疗。 首次复发患者可耐受的情况下,可选用含蛋白酶体抑制剂、免疫调节剂或达雷妥尤单抗进行3-4药联合化疗。如达雷妥尤单抗/伊沙佐米/地塞米松(DID)、达雷妥尤单抗/来那度胺/地塞米松(DRD)、达雷妥尤单抗/硼替佐米/地塞米松(DVD)。 需要注意的是,选择达雷妥尤单抗治疗时,用药前需要完成血型检测并于输血科进行备案,如患者需要输血,需要使用专用试剂配血。 其二,难治复发性MM部分增加了嵌合抗原受体T细胞(CAR-T)免疫疗法